A terapia antiplaquetária dupla permanece útil para AVC leve, mesmo com apresentação posterior e sintomas piores
O benefício da terapia antiplaquetária dupla (TAPD, ou DAPT do inglês dual antiplatelet therapy) para um AVC isquêmico1 menor parece aplicar-se fora da janela de tempo de 24 horas e dos sintomas2 mínimos de AVC para os quais o tratamento é atualmente recomendado, com base nos resultados do ensaio clínico INSPIRES.
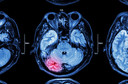
Administrada dentro de 72 horas após o início de acidente vascular cerebral3 isquêmico1 leve ou ataque isquêmico1 transitório (AIT) de alto risco, a combinação de clopidogrel (Plavix) mais aspirina resultou em uma diminuição de qualquer novo acidente vascular cerebral3 em 90 dias em comparação com aspirina isoladamente (7,3% vs 9,2 %).
A desvantagem foi a duplicação de hemorragia4 moderada a grave em 90 dias (0,9% vs 0,4%), relataram Yilong Wang, MD, PhD, do Hospital Tiantan de Pequim, na China, e colegas no estudo publicado no The New England Journal of Medicine.
“Os resultados do nosso estudo ampliam potencialmente o intervalo de tempo para o início do tratamento, embora tenha havido mais hemorragia4 com o regime duplo do que com a monoterapia”, concluíram os autores do INSPIRES.
Leia sobre "Terapia antiplaquetária", "Doenças cerebrovasculares" e "Hemorragia4 cerebral".
Para o estudo, Wang e colegas inscreveram pessoas com AVC isquêmico1 menor (pontuação ≤5 da National Institutes of Health Stroke Scale [NIHSS]) e AIT de alto risco (pontuação 4 ou superior na escala ABCD² [idade, pressão arterial5, características clínicas, duração dos sintomas2 e presença de diabetes6]), o que marca um avanço em relação ao limite NIHSS de ≤3 que foi usado nos ensaios POINT e CHANCE que estabeleceram o benefício da DAPT para prevenção secundária de AVC.
O INSPIRES também expandiu o número de pacientes que receberam DAPT, testando-a dentro de 72 horas. Os ensaios POINT e CHANCE testaram esta terapia dentro de 12 e 24 horas, respetivamente, uma vez que se pensa que este período inicial apresenta o maior risco de AVC recorrente.
Com base nesses dois ensaios mais antigos, a American Heart Association atualizou em 2019 suas diretrizes com uma recomendação de classe Ia para um curso de 21 dias de aspirina mais clopidogrel começando dentro de 24 horas para pacientes7 com acidente vascular cerebral3 isquêmico1 não cardioembólico e pontuações NIHSS de 3 ou menos que não receberam trombolíticos intravenosos.
Com a adição do INSPIRES, há evidências que apoiam a expansão da janela de tempo do DAPT para 72 horas, comentou Anthony Kim, MD, da Universidade da Califórnia, em São Francisco.
“Este momento deve, no entanto, ser interpretado como ‘o mais rápido possível, mas dentro de 72 horas’ e ainda requer uma dose de ataque de clopidogrel, uma vez que sua omissão seria semelhante a atrasar o tratamento”, insistiu Kim em seu editorial que acompanhou a publicação do estudo.
“No geral, para cada 1.000 pacientes com AIT ou acidente vascular cerebral3 leve que foram tratados com clopidogrel-aspirina, seriam esperados aproximadamente 19 acidentes vasculares8 cerebrais a menos e 5 eventos hemorrágicos9 moderados a graves adicionais em comparação com a aspirina isolada, pelos meus cálculos aproximados”, ele escreveu.
Por enquanto, a DAPT parece ser subutilizada na prática: um estudo recente descobriu que, de 2018 a 2021, pouco mais de 40% dos pacientes com AVC com pontuação NIHSS de 3 ou menos receberam prescrição de DAPT após acidente vascular cerebral3 leve ou ataque isquêmico1 transitório em um registro de base populacional do Sistema Médico da Universidade de Maryland.
No artigo publicado, os autores do INSPIRES relatam que foi demonstrado que o tratamento antiplaquetário duplo reduz o risco de AVC recorrente em comparação com a aspirina isoladamente quando o tratamento é iniciado precocemente (≤24 horas) após um AVC agudo10 leve. Mas o efeito do clopidogrel mais aspirina em comparação com a aspirina administrada isoladamente dentro de 72 horas após o início da isquemia11 cerebral aguda por aterosclerose12 não foi bem estudado.
Em 222 hospitais na China, foi conduzido um ensaio fatorial dois por dois, duplo-cego, randomizado13, controlado por placebo14, envolvendo pacientes com acidente vascular cerebral3 isquêmico1 leve ou ataque isquêmico1 transitório (AIT) de alto risco de causa aterosclerótica presumida que não haviam sido submetidos a trombólise15 ou trombectomia.
Os pacientes foram randomizados, numa proporção de 1:1, dentro de 72 horas após o início dos sintomas2, para receber clopidogrel (300 mg no dia 1 e 75 mg diariamente nos dias 2 a 90) mais aspirina (100 a 300 mg no dia 1 e 100 mg diariamente nos dias 2 a 21) ou placebo14 de clopidogrel mais aspirina (100 a 300 mg no dia 1 e 100 mg diariamente nos dias 2 a 90).
Não houve interação entre este componente do desenho fatorial do estudo e uma segunda parte que comparou o tratamento imediato com o tardio com estatinas (não relatado aqui). O resultado primário de eficácia foi novo acidente vascular cerebral3 e o resultado primário de segurança foi hemorragia4 moderada a grave – ambos avaliados em 90 dias.
Um total de 6.100 pacientes foram inscritos, com 3.050 atribuídos a cada grupo de estudo. O AIT foi o evento qualificador para inscrição em 13,1% dos pacientes. Um total de 12,8% dos pacientes foram atribuídos a um grupo de tratamento não mais de 24 horas após o início do AVC, e 87,2% foram atribuídos após 24 horas e não mais de 72 horas após o início do AVC.
Um novo acidente vascular cerebral3 ocorreu em 222 pacientes (7,3%) no grupo clopidogrel-aspirina e em 279 (9,2%) no grupo aspirina (taxa de risco, 0,79; intervalo de confiança [IC] de 95%, 0,66 a 0,94; P = 0,008).
Hemorragia4 moderada a grave ocorreu em 27 pacientes (0,9%) no grupo clopidogrel-aspirina e em 13 (0,4%) no grupo aspirina (taxa de risco, 2,08; IC 95%, 1,07 a 4,04; P = 0,03).
O estudo concluiu que, entre os pacientes com AVC isquêmico1 leve ou AIT de alto risco de causa aterosclerótica presumida, a terapia combinada16 clopidogrel-aspirina iniciada dentro de 72 horas após o início do AVC levou a um risco menor de novo AVC em 90 dias do que a terapia isolada com aspirina, mas foi associada a um risco baixo, mas maior, de hemorragia4 moderada a grave.
Veja também sobre "Acidente Vascular Cerebral3", "Isquemia11 cerebral transitória" e "Doenças cardiovasculares17".
Fontes:
The New England Journal of Medicine, publicação em 28 de dezembro de 2023.
MedPage Today, notícia publicada em 27 de dezembro de 2023.